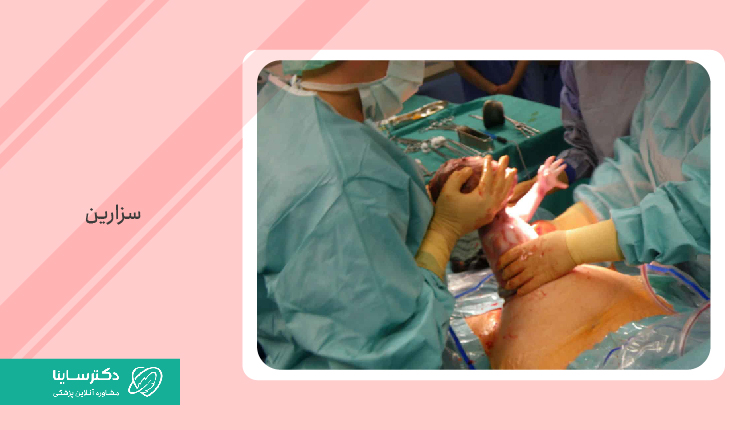
هرآنچه باید درباره سزارین بدانید: دلایل، مزایا و خطرات

زایمان سزارین روشی غیرطبیعی شامل جراحی و برش شکم و رحم برای بهدنیاآوردن نوزاد است. پزشک در شرایطی که مادر باردار قادر به زایمان طبیعی نباشد یا زایمان طبیعی سلامت مادر و کودک را به خطر بیندازد، عمل سزارین را توصیه و تجویز میکند. این جراحی در بیشتر مواقع برای مادر و نوزاد بیخطر، اما سنگین است. اگر مشتاقید درباره زایمان سزارین بیشتر بدانید، در این راهنمای جامع اطلاعات مفیدی در مورد مراحل سزارین، دلایل انجام آن، مزایا، خطرات و نکات مهم برای بهبود پس از جراحی در اختیارتان میگذاریم.
فهرست آنچه میخوانید:
- زایمان سزارین چیست؟
- دلایل سزارین: چرا سزارین انجام میشود؟
- انواع سزارین: انتخابی یا اورژانسی؟
- روشهای سزارین: بیحسی یا بیهوشی؟
- آمادگیهای لازم برای سزارین
- در طول عمل سزارین چه اتفاقی میافتد؟
- بعد از سزارین چه اتفاقی میافتد؟
- بهبودی پس از سزارین چگونه است؟
- خطرات و عوارض سزارین چیست؟
- مزایای سزارین چیست؟
- کلام آخر دکترساینا
- سوالات متداول
زایمان سزارین چیست؟
سزارین یکی از انواع روشهای زایمان و یک جراحی جایگزین زایمان طبیعی است. در این جراحی نوزاد بهجای آنکه وارد کانال زایمان شود و از طریق دهانه رحم پا به دنیا بگذارد، از طریق شکافی در شکم مادر، چشم به دنیا باز میکند. این جراحی سنگین فقط زمانی انجام میشود که زایمان طبیعی ممکن یا امن نباشد. در حالت کلی زمان زایمان سزارین بعد از هفته ۳۹ بارداری انجام میشود تا کودک زمان مناسبی برای رشد در رحم داشته باشد؛ اما گاهی اوقات شرایط بهقدری پرخطر است که این عمل قبل از هفته ۳۹ انجام میشود.
دلایل سزارین: چرا سزارین انجام میشود؟
زایمان سزارین معمولا زمانی انجام میشود که زایمان طبیعی و واژینال سلامت مادر یا کودک را در معرض خطر قرار دهد. بهطورکلی دلیل سزارین مادر باردار در یکی از این سه دسته میگنجد:
دسته اول: نشانههای پزشکی
- عدم تناسب سفالوپلویک (CPD): این اصطلاح پزشکی در شرایطی بهکار میرود که سر یا بدن کودک بهقدری بزرگ باشد که نتوان عبور ایمن آن از لگن مادر را تضمین کرد. به زبان سادهتر، لگن مادر برای زایمان نوزاد بیش از اندازه کوچک است.
- جفت سرراهی: زمانی که جفت به دهانه رحم میچسبد و راه خروج جنین را مسدود میکند.
- قرارگرفتن عرضی جنین: زمانی که جنین در حالت افقی یا به پهلو در رحم خوابیده و شکم و شانه او عمود بر ستون فقرات مادر باشد. این وضعیت نامناسب جنین جراحی سزارین را امنتر از زایمان طبیعی میکند.
- فشردگی بند ناف: در مواقعی که بهدلیل لانهگزینی ناصحیح، بند ناف دور گردن یا بدن کودک بپیچد یا بین سر کودک و لگن مادر گیر کند.
- فروافتادگی بند ناف: زمانی که بند ناف زودتر از جنین از دهانه رحم خارج شود.
- جدا شدن جفت: در شرایطی که جفت قبل از تولد نوزاد بهطور کامل یا ناقص از دیواره رحم جدا شود.
- زایمان بریچ: زمانی که سر جنین بهسمت بالا و باسن و پاهایش بهسمت پایین رحم قرار گرفته باشد و در صورت زایمان طبیعی، ابتدا لگن و پای کودک وارد کانال زایمان شود.
- توقف زایمان: زمانی که انقباض و انبساط رحم بهدرستی اتفاق نیفتد یا حرکت کودک در کانال زایمان متوقف شود.
- پارگی زودرس کیسه آب: اگر کیسه آب مادر قبل از هفته ۳۸ام بارداری پاره شود.
- سرکلاژ دهانه رحم: زمانی که رحم توانایی نگه داشتن جنین را نداشته باشد و پزشک برای جلوگیری از زایمان زودرس یا سقط، دهانه رحم را بدوزد.
دسته دوم: عوامل سلامت مادر
- ابتلا به بیماری: اگر مادر باردار به بیماری قلبی، فیبروم رحم، شکستگی لگن، دیابت یا فشار خون بالا مبتلا باشد.
- احتمال بروز مشکلات جدی: شرایطی مثل پارگی پرینه، احتمال مشکلات کنترل مثانه، پرولاپس (افتادگی) اندام لگن و مشکلاتی مانند بیاختیاری ادرار که در زایمان طبیعی شایع است.
- سابقه سزارین قبلی: چنانچه سابقه سزارین در زایمانهای قبلی، قدرت زایمان طبیعی را از مادر گرفته باشد.
- چاقی: اضافهوزن مادر باردار زایمان طبیعی را دشوار میسازد و از مهمترین دلایل زایمان سزارین است.
- سابقه جراحیهای رحم: اگر مادر باردار سابقه جراحی رحمی داشته باشد، برای جلوگیری از باز شدن دوباره زخمها و پارگی رحم، سزارین انجام میشود.
- سابقه هیستروتومی: چنانچه رحم مادر باردار بر اثر اتفاقات ناگواری همچون مرگ جنین در داخل رحم، شکافته باشد.
- سابقه ترمیم دهانه رحم و واژن: در شرایطی که مادر سابقه انجام جراحیهای زیبایی واژن، واژینوپلاستی و جراحیهای ترمیمی دهانه رحم و واژن را داشته باشد.
دسته سوم: ملاحظات سلامت جنین
- حاملگی چندقلو: اگر که مادر دوقلو یا چندقلو باردار باشد.
- محدودیت رشد: چنانچه نوزاد مبتلا به ناهنجاریهای مادرزادی و عوامل محدودیت رشد باشد.
- نشانههای زجر جنینی: اگر پزشک متوجه نشانههای زجر جنینی مثل ضربان قلب غیرطبیعی کودک شود.
- انتقال بیماریهای مادر: اگر مادر در زمان زایمان به عفونت HIV یا تبخال تناسلی مبتلا بوده و احتمال آلودگی جنین وجود داشته باشد.
انواع سزارین: انتخابی یا اورژانسی؟
جراحی سزارین به دو صورت انتخابی یا اورژانسی انجام میشود. سزارین انتخابی فوریت پزشکی ندارد و نوزاد در تاریخ برنامهریزیشده پا به دنیا میگذارد اما سزارین اورژانسی، همان طور که از نامش پیداست، باید بهسرعت انجام شود تا سلامت مادر و جنین به خطر نیفتد.
۱. سزارین انتخابی (برنامهریزیشده)
در سزارین انتخابی مادر از روش زایمان خود آگاه است و تاریخ دقیق را میداند. اگر این زایمان با بیحسی موضعی انجام شود، پزشک با تزریق بیحسی به بلوک نخاعی مادر، او را از ناحیه کمر بیحس میکند تا بهرغم بیداری و آگاهی کامل از روند زایمان، ذرهای درد احساس نکند. شکم و رحم مادر با برشهای عمیق باز و نوزاد از همین ناحیه خارج میشود. مادر صدای نوزاد را میشنود، او را میبیند و در آغوش میگیرد. بعضی از مادران میتوانند تغذیه با شیر را بلافاصله بعد از زایمان آغاز کنند.
گاهی اوقات نوزادانی که با سزارین به دنیا میآیند دچار مشکل تنفسی میشوند. در این شرایط مادر بعد از تأیید وضعیت سلامت و پایداری نوزاد میتواند او را در آغوش بگیرد. پزشک جفت را از رحم خارج میکند و برشهای شکم را بخیه میزند. کل این فرایند حدود ۴۵ دقیقه تا یک ساعت طول میکشد.
۲. سزارین اورژانسی
در سزارین اورژانسی سرعت و فوریت جراحی چند برابر بیشتر از عمل انتخابی است. این عمل زمانی انجام میشود که اکسیژن به جنین نرسد یا ضربان قلبش پایدار نباشد. در این جراحی، پزشک ابتدا درد را با بیحسی موضعی یا بیهوشی کامل از بین میبرد؛ سپس جنین را بهسرعت از رحم مادر خارج کرده و برای تثبیت شرایط حیاتی به دستگاههای پزشکی وصل میکند.
بارداری دوم بعد از سزارین
بهبودی مادر بعد از زایمان سزارین طولانیتر از زایمان طبیعی است. به همین خاطر لازم است از روز جراحی تا بارداری بعدی دستکم ۶ ماه فاصله باشد تا زخم جراحی قبلی بهبود پیدا کند. البته پزشک بعد از بررسی وضعیت جسمانی مادر ممکن است بارداری مجدد را تا ۱۲ الی ۱۸ ماه آینده قدغن کند. این فاصله زمانی هرچه بیشتر باشد، بافت محل زخم قویتر و احتمال آسیب کمتر است.
مادرانی که وضعیت جسمانی مطلوبی دارند، میتوانند در بارداری بعدی نوع زایمان (سزارین یا طبیعی) را خودشان انتخاب کنند.
روشهای سزارین: بیحسی یا بیهوشی؟
جراحی سزارین یک روش دارد و آن بیرون آوردن نوزاد از برش شکم مادر است. این شکل بیحسی یا بیهوشی مادر است که فرق میکند.
۱. بیحسی موضعی
در شرایطی که احتیاجی به بیهوشکردن مادر نیست، پزشک با یکی از این دو روش قسمت پایینتنه مادر را بهکل بیحس میکند:
- بیحسی بلوک نخاعی: در این روش مایع بیحسی مستقیما به کیسهای که طناب نخاعی را احاطه کرده تزریق میشود.
- بیحسی اپیدورال: در این روش مایع بیحسی به قسمت پایین کمر اما خارج از کیسه نخاع تزریق میشود.
۲. بیهوشی
در شرایط اضطراری که مادر شرایط بیحسی نخاعی را ندارد و چارهای جز بیهوشکردنش نیست، پزشک با تزریق ماده بیهوشی ظرف ۱۰ تا ۲۰ ثانیه او را به خواب عمیق و بدون درد فرو میبرد.
آمادگیهای لازم برای سزارین
هر عملی به آمادگی قبلی نیاز دارد و ورود به اتاق سزارین از این قاعده جدا نیست. قبل از جراحی تکلیف این موارد را روشن کنید:
- آزمایش خون: این آزمایشها بهمنظور اطلاع از سطح هموگلوبین خون و گروه خونی مادر انجام میشوند تا اگر مادر در طول زایمان به انتقال خون احتیاج داشت، این اطلاعات در دسترس باشد. همچنین گاهی انجام آزمایش مخصوص سرعت لخته شدن خون نیز الزامی است.
- سونوگرافی: هدف از انجام آخرین سونوگرافی اطلاع از وضعیت لانهگزینی جنین در رحم و آمادگی او برای ورود به کانال زایمان است.
- ضبط نوار قلب جنین (ECG): پزشک با انجام الکتروکاردیوگرام و مشاهده ضربان قلب جنین، از سلامت او مطمئن میشود.
- آمادهسازی فضای خانه: هدف فراهمسازی فضایی برای استراحت مادر و نوزاد است. بهتر است تمام وسایل موردنیاز کودک نزدیک به محل استراحت مادر باشد.
- رعایت نکات بهداشتی: پاککردن آرایش، لاک ناخنها، برداشتن لنز چشم، پیرسینگ و جواهرات قبل از عمل سزارین الزامی است. در مورد اصلاح و آمادهسازی پوست با پزشک مشورت کنید.
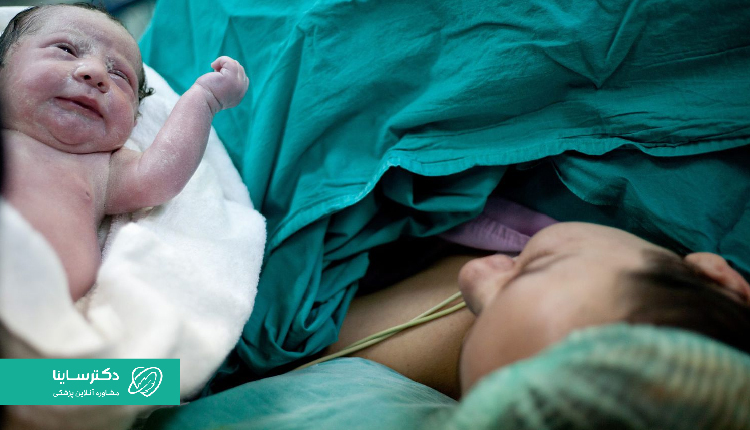
در طول عمل سزارین چه اتفاقی میافتد؟
بیحسی یا بیهوشی سزارین به همان ترتیبی که در بخشهای قبلی اشاره کردیم، انجام میشود. پزشک شکم مادر را تمیز کرده و برای تزریق مایعات درونوریدی مثل آنتیبیوتیک، سرنگی به بازوی او وصل میکند. همچنین یک کاتر برای جمعآوری ادرار در مثانه قرار میگیرد. سپس این مراحل بهترتیب انجام میشوند:
- بریدن شکم: پزشک یک شکاف افقی روی دیواره شکم و نزدیک به خط رویش موی ناحیه شرمگاهی ایجاد میکند.
- بریدن رحم: در مرحله بعد رحم مادر با یک برش افقی در ناحیه تحتانی باز میشود. بسته به موقعیت کودک و احتمال مسائلی همچون زایمان زودرس، این برش در مواقع مختلف شکلهای متفاوتی دارد.
- برداشتن نوزاد: پزشک از محل برش رحم کودک را از بدن مادر خارج کرده و دهان و بینی او را پاک میکند.
- اطمینان از سلامت نوزاد: بهمحض اطمینان از تنفس طبیعی کودک، او را در آغوش مادر قرار میدهند.
- بریدن بند ناف و خارجکردن جفت: در آخرین مرحله بند ناف نوزاد پاره و جفت از رحم مادر خارج میشود. محل برشها نیز با بخیه بسته خواهد شد.
بعد از سزارین چه اتفاقی میافتد؟
بعد از زایمان سزارین شرایط طاقتفرسایی در انتظار مادر نیست. چند روز استراحت در بیمارستان و چند هفته رعایت در خانه، خیلی زود مادر را به وضعیت اولیه بازمیگرداند.
در بیمارستان
بسته به شرایط خاص مادر و صلاحدید پزشک، بعد از زایمان ۲ تا ۴ روز استراحت در بیمارستان در انتظار مادر است.
در این بازه زمانی:
- روند بهبود مادر و نوزاد تحت نظارت مستقیم پزشک قرار میگیرد و علائم حیاتی هر دو شامل فشار خون، نبض و تنفس تحت کنترل است.
- برای تسکین درد داروهایی مثل مورفین، دیکلوفناک یا استامینوفن (بهتجویز پزشک) به مادر داده میشود. همچنین خونریزی واژینال مادر اندازهگیری میشود.
- یک مسئله بسیار مهم قدرت ادرار مادر بعد از جراحی است که سلامت مثانه و دستگاه ادراری را تأیید میکند.
- تغذیه مادر تحت کنترل کامل است تا سبک، آبکی و نرم باشد.
- میزان هموگلوبین خون مادر نیز با درخواست پزشک بررسی میشود تا در صورت کمخونی (بهدلیل خونریزی زیاد) اقدامات لازم انجام شود.
- و در آخرین روزهای استراحت مادر در بیمارستان، پزشک با تشویق او به راهرفتن و نوشیدن مایعات میکوشد احتمال یبوست و ترومبوز ورید عمقی را به حداقل برساند.
در خانه
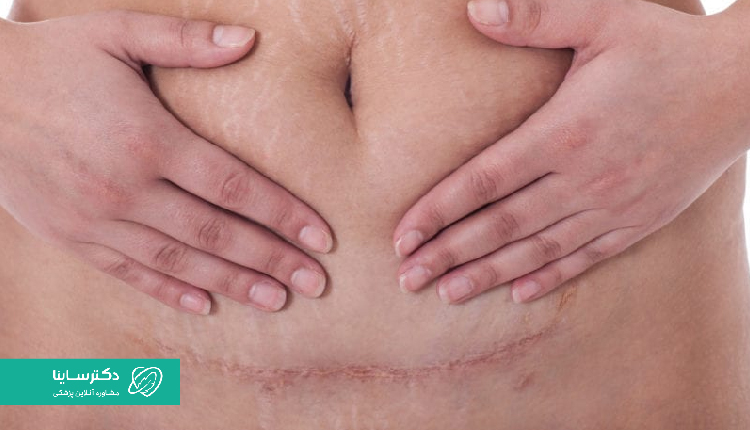
گرفتگی و خونریزی و درد زخم زایمان دستکم تا ۶ هفته پایدار است و چارهای جز مدارا نیست. معمولا سینهها متورم میشوند و همزمان با آن، سروکله مشکلات پوستی و ریزش مو پیدا میشود. مصرف داروهای مسکن (با مشورت پزشک) مثل استامینوفن یا ایبوپروفن و استفاده از کمپرس گرم میتواند به تسکین درد کمک کند. برای رفع مشکلات مربوط به پوست و مو نیز میتوانید مکمل مصرف کنید و برای تسکین درد و کاهش تورم سینهها ماساژ بگیرید.
همچنین بعد از جراحی، بهدلیل ریزش دیواره رحم، منتظر ترشحات لوچیا (ترشحات طبیعی خون و مخاط رحم از واژن، بعد از زایمان) باشید. این ترشحات ابتدا قرمزرنگ هستند و بهتدریج زرد میشوند. تا زمانی که خونریزی و ترشح بهطور کامل به پایان برسد، از نوار بهداشتی استفاده کنید.
بهبودی پس از سزارین چگونه است؟
بدن مادر بهتازگی یک جراحی سنگین را پشتسر گذاشته و به استراحت فراوان نیاز دارد. بهبودی کامل ممکن است ۴ تا ۶ هفته طول بکشد؛ پس:
- تا چند هفته فکر بلندکردن اجسام سنگین را از ذهن خود پاک کنید.
- مصرف داروی مسکنی که پزشک تجویز کرده را پشتگوش نیندازید.
- برای پیشگیری از عفونت زخم، رابطه جنسی را به ۶ هفته بعد از زایمان موکول کنید.
- رانندگی را از هفته دوم شروع کنید تا اثر داروهای مسکن بهطور کامل از بین رفته باشد.
- ورزشکردن تا چند هفته برای شما ممنوع است اما برای جلوگیری از لختهشدن خون در بدن و ابتلا به یبوست، حتما پیادهروی را در برنامه روزانه خود بگنجانید.
- تا بهبودی کامل برای انجام سادهترین امور روزمره مثل آشپزی و نظافت از دیگران کمک بخواهید.
در طول این مدت اگر متوجه قرمزی، تورم یا عفونت محل زخم سزارین شدید، احساس تب کردید، خونریزی سنگین داشتید یا دردتان روزبهروز شدیدتر شد، نوسانات شدید خلقی، کماشتهایی، خستگی زیاد و علائم افسردگی پس از زایمان را تجربه کردید، هرچه سریعتر پزشک معالج را در جریان قرار دهید.

خطرات و عوارض سزارین چیست؟
اگرچه این جراحی برای کاهش خطرات زایمان طبیعی انجام میشود، خود بیخطر نیست و درست مثل تمام جراحیهای سنگین، خطراتی دارد که نباید فراموش کرد، احتمالاتی مثل:
- عفونت زخم؛
- خونریزی شدید؛
- لخته شدن خون؛
- آسیب به اندامهای داخلی مثل مثانه، روده و رحم؛
- صدمه به نوزاد (بریدگی اتفاقی) در موارد نادر؛
- عوارض بیهوشی؛
- درد مزمن لگن؛
- تنفس ضعیف نوزاد (تاکی پنه گذرا)؛
- افزایش خطر پارگی رحم در امتداد خط اسکار؛
- افزایش خطر جفت سرراهی، چسبندگی جفت و مشکلات دیگر در بارداریهای بعدی.
مزایای سزارین چیست؟
مزایای زایمان سزارین به وضعیت بارداری و خطرات آن بستگی دارد. میتوان گفت مهمترین مزیت آن ایمنی در بارداریهای پرخطر است. اگر زایمان طبیعی به تشخیص پزشک برای مادر و نوزاد خطرناک و پرعارضه باشد، جراحی سزارین انجام میشود تا میزان خطر به حداقل برسد.
در این شکل از زایمان:
- استرس مادر کمتر است؛
- خطر اختلالات لگن مادر و اختلال در اکسیژنرسانی به نوزاد به حداقل میرسد؛
- مهمتر از همه، والدین با اطلاع از تاریخ دقیق زایمان میتوانند برای وضعحمل برنامهریزی کنند.
عفونت و خونریزی کمتر و بهطورکلی بهبودی سریعتر مادرانی که تحت عمل سزارین قرار میگیرند، از دیگر مزایای جراحی سزارین است.
کلام آخر دکترساینا
سزارین بهعنوان روش زایمان امن و کمخطر در پارهای از مواقع برای حفظ سلامتی مادر و نوزاد الزامی است. مهم است بدانید که این شکل زایمان کاملا بیخطر نیست و صرفا با رعایت مراقبتهای بعد از جراحی میتوان دوره بهبودی را به بهترین شکل سپری کرد. برای کسب اطلاعات دقیقتر در مورد خطرات این جراحی و عواقب احتمالی آن، همین حالا از متخصصان زنان و زایمان سایت دکترساینا راهنمایی بخواهید.
برای مشاهده لیست بهترین متخصص زنان و بارداری کلیک کنید:
ارتباط تلفنی با متخصص بارداری ارتباط آنلاین با متخصص بارداریسوالات متداول
در هر دو حالت بیحسی و بیهوشی، مادر هنگام زایمان درد و فشار احساس نمیکند. درد محل بریدگی بعد از آنکه اثر بیهوشی از بین میرود، آغاز میشود.
خیر، احتمال عفونت محل برش و دیواره رحم، لختهشدن خون و ضعف ماهیچههای رحم وجود دارد اما در صورت نمایش بریچ و جفت سرراهی، سزارین امنترین راه زایمان برای مادر و کودک است.
این عمل ۴۵ دقیقه تا یک ساعت طول میکشد. البته در شرایط اورژانسی پزشک نوزاد را ظرف مدت ۱۵ دقیقه به دنیا میآورد.
بهبودی کامل بین ۴ تا ۶ هفته زمان میبرد. گرفتگی و خونریزی و درد ناحیه بریدگی تا هفته ششم ادامهدار است.
چاقی، سابقه سزارین قبلی، ابتلا به دیابت و فشار خون بالا، ابتلا به بیماریهای قلبی، سابقه جراحیهای رحمی، لانهگزینی ناصحیح جنین، ضربان قلب غیر طبیعی جنین، حاملگی چند قلو و غیره.
- https://my.clevelandclinic.org/health/treatments/7246-cesarean-birth-c-section
- https://www.webmd.com/baby/what-happens-during-c-section
- https://kidshealth.org/en/parents/c-sections.html
- https://www.healthline.com/health/c-section
- https://www.mayoclinic.org/tests-procedures/c-section/about/pac-20393655